
专家简介:杨涛,教授,主任医师,南京医科大学第一附属医院(江苏省人民医院)内分泌科主任,国际自身免疫糖尿病学会委员,国际胰腺胰岛移植学会委员,中华医学会糖尿病学分会委员,、胰岛 β 细胞组学组长,中华医学会内分泌学分会委员、肥胖学组副组长,江苏省医学会内分泌学分会主任委员,江苏省内分泌代谢病控制中心主任。
近年来,中国 1 型糖尿病(T1DM)发病率增速快,由于目前 T1DM 需要终身依赖胰岛素治疗,给患者及家属带来不少经济及心理负担,T1DM 患者的生存现状不容乐观,故而 T1DM 的早期识别一直是众多内分泌专家研究的重点。来自南京医科大学第一附属医院的杨涛教授长期从事 T1DM 的相关研究,在 2018 年的南京大学内分泌代谢论坛上就其团队进行的研究结果进行了分享,以期给临床医生诊断 T1DM 带来启发。
自身免疫性甲状腺疾病(AITD)情况
在中国十城市调查中,亚临床甲减发病率为 5.6%,临床甲亢与亚临床甲亢约占 4%,与此同时,甲状腺自身抗体阳性率达到 10% 以上,这说明甲状腺自身免疫病在人群中较为普遍,远远高于胰岛自身抗体阳性。与 AITD 相关的疾病包括 T1DM、Addison’s disease、系统性红斑狼疮(SLE)、一些肿瘤疾病等。
自身免疫性多内分泌腺病综合征(APS)的定义为个体在一生中同时或先后发生两种以上自身免疫性内分泌腺和非内分泌腺病的一组疾病群,其中绝大多数为内分泌腺(或内分泌细胞)的功能减退或衰竭,血中可检出腺体特异性自身抗体,是一种呈家族发病倾向的遗传性疾病。
APS 常用临床分型如下:
1 型 APS:慢性念珠菌病,甲状旁腺功能减退,Addison 病,其他自身免疫疾病
2 型 APS,Schimidt 综合征:Addison 病,AITD,T1DM,其他自身免疫疾病
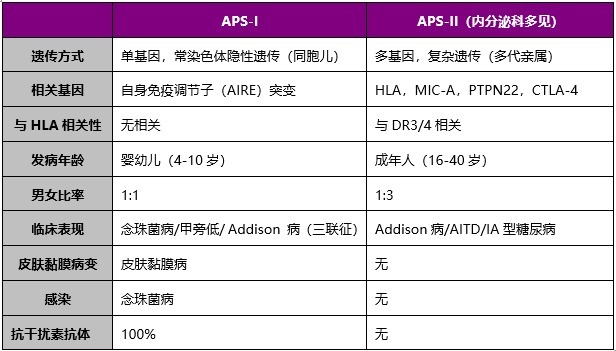
图:APS-I 与 APS-Ⅱ的鉴别
AITD:胰岛自身抗体阳性
研究发现,在 21,168 名 T1DM 患者中,有家族史病例占 10.3%。其中,多发家系与单卵双胞胎的共患率均高于 30%,说明该病为遗传相关。研究同时显示出其与包括甲状腺疾病、Addison 病、SLE 等自身免疫疾病合并发病率高。
杨涛教授进一步介绍了其团队进行的一些研究:
T1DM 胰岛自身抗体(放射配体法)结果分析显示,在 1397 例 T1DM 患者中测 GADA、酪氨酸磷酸酶抗体(IA-2A)、锌转运体蛋白 8 自身抗体(ZnT8A),至少 1 种抗体阳性率达到 74.6%,至少 2 种抗体阳性率达到 55.6%,整体阳性率高于 ELISA 方法,提高了 T1DM 诊断率。
在 AITD 患者中,GADA 和 ZnT8A 的阳性率较健康对照组和非 AITD 组高,而 IA-2A 与这两组相比无显著差异;在 AITD 患者中甲状腺过氧化物酶抗体(TPOAb)高滴度(600U/ml)者任一胰岛自身抗体的阳性率均高于 TPOAb 低滴度者。
AITD 患者甲状腺自身抗体和胰岛自身抗体分布情况显示:≥ 1 种甲状腺自身抗体阳性率为 95.7%;≥ 1 种胰岛自身抗体阳性率为 23.9%;≥ 2 种胰岛自身抗体阳性率为 2.8%。
ZnT8A 作为近年新发现的 T1DM 主要胰岛自身抗原,广泛分布于内分泌系统中,AITD 患者 ZnT8A 阳性率显著增高,但低于 T1DM,同时 AITD 患者 ZnT8A 阳性率高于 GADA。
T1DM:甲状腺自身抗体阳性
T1DM 的自然病程为:遗传易感阶段,显著的免疫学异常导致胰岛 β 细胞进行性受损,糖尿病临床前期,最后进入临床糖尿病阶段。
其中涉及的 T1DM 免疫学证据主要包括一些胰岛自身抗原,包括胰岛素、GAD65、IA-2、ZnT8 等。而 AITD 以甲状腺内淋巴细胞浸润和甲状腺自身抗体产生为共同特征,其常见的免疫学证据包括刺激性 TSH 受体抗体(TSAb)、TPOAb 和甲状腺球蛋白抗体(TGAb)。
研究数据显示 T1DM 合并甲状腺自身抗体的阳性率显著高于健康人群,但在不同人群和地区存在较大差异,这就提示,未来在 T1DM 患者中应注意测试甲状腺自身抗体,并关注其甲状腺功能。
总结多项研究数据可以得出如下结论:
T1DM:15-30% 合并 AITD;TPOAb 阳性率成人 15-30%,儿童 5-22%;13-20% 合并亚临床甲减;
AITD:合并 T1DM<1%, 高于普通人群。
T1DM 临床诊断模型
T1DM 以胰岛素β细胞破坏导致胰岛素绝对缺乏为特征,患者具有酮症酸中毒倾向,终身依赖胰岛素维持生命。根据有无自身免疫反应的参与,又可分为免疫介导性 1A 型糖尿病和特发性 1B 型糖尿病。那么在抗体结果未知或假阴性时应该如何诊断 1A 型糖尿病?
为了解决这一问题,杨教授带领研究团队以胰岛自身抗体金标准检测方法获得的免疫学诊断为依据,建立了包括临床特点和胰岛功能在内的 1 型糖尿病临床诊断模型。那么除外作为诊断金标准的胰岛自身抗体,哪些临床表现能更好的辅助诊断?
既往有研究分别提出了不同的观点:
C 肽在诊断 T1DM 时的价值优于发病年龄、BMI;
空腹 C 肽可用于儿童/青少年糖尿病患者分型(空腹 C 肽<0.6ng/ml 患者均为 T1DM);
以 300pmol/L 空腹 C 肽水平为截点,检测 β 细胞功能衰退的敏感性 90.5%,特异性 86.9%。
结合众多研究及观点可知,性别、发病年龄、酮症、C 肽峰值、空腹 C 肽、初诊时空腹血糖、收缩压、BMI、血脂情况、家族史等等都可能对 T1DM 的诊断有帮助,然而由于参考因素众多,造成实际诊断时仍然是困难重重。
因此,杨教授团队经过反复的计算总结,最终建立了包括发病年龄、BMI 和胰岛功能在内的 1 型糖尿病临床诊断模型 (Clinical Diagnosis Model of Type 1 Diabetes, CODE)。
模型建立的过程中分别针对评价胰岛功能的三种指标——空腹 C 肽 (C0)、120 分钟 C 肽 (C120) 及 C 肽曲线下面积 (Cauc) 建立了三个诊断模型。临床医生可依据获得的 C 肽值、实际操作的难易程度灵活选择上述模型。
为提高模型的诊断准确性,团队分别选取特异度 95% 和灵敏度 95% 的两切点值作为各自诊断 1 型糖尿病和 2 型糖尿病的切点。取值在两切点之间的患者为可疑 T1DM,对其进行高敏感性免疫学检测及胰岛功能随访。要求临床医生加强随访工作,关注这部分患者免疫学检查结果及胰岛功能的动态变化,继而协助诊断。
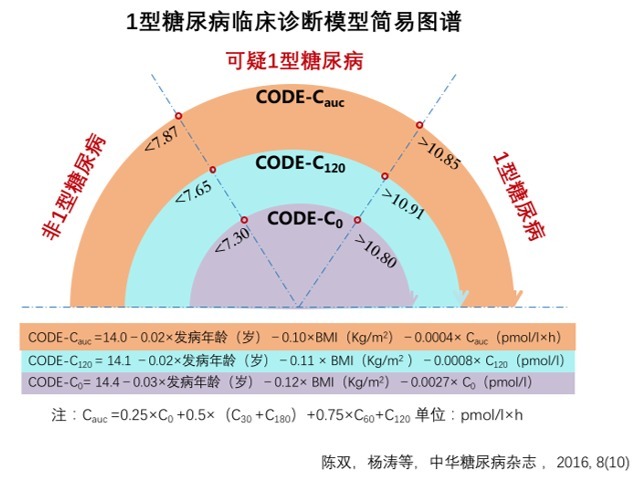
图 2 T1DM 诊断模型简易图谱
T1DM 临床诊断
最后,杨教授对 T1DM 的诊断方法进行总结:
临床诊断:可总结为三有一少,即发病早-初诊糖尿病年龄低;起病急-初诊血糖高;起病重-可伴有酮症或酮症酸中毒;少代谢综合征-肥胖、高血压、高血脂等。
功能诊断:初诊胰岛功能差(糖毒性改善后评估);随访过程中胰岛功能下降快。
病因诊断:依赖金标准的抗体检测结果;当抗体结果未知或假阴性时时,可辅助应用 T1DM 诊断模型,对初诊糖尿病患者作出初步判断,尽早给予患者恰当治疗,但该方法并不能取代免疫学诊断。
学术指导 | 杨涛教授、陈阳老师
作者 | 辛培、李妍欣
封面图拍摄自会议现场,文中插图为杨涛教授提供